Étudié depuis plus d’un siècle pour ses fonctions dans la digestion, le système gastro-intestinal, qualifié de « deuxième cerveau », n’a pas fini de surprendre. Toutefois, au fil des découvertes scientifiques faites à travers le monde, son rôle dans l’apparition et la progression de nombreuses maladies neurologiques et psychiatriques a permis de mettre en place de nouvelles voies thérapeutiques quelque peu étonnantes. De récentes études ont montré que le contenu de l’assiette a des répercussions sur la santé cérébrale. Adapter son régime alimentaire à sa pathologie diminuerait la progression de la maladie. Encore plus improbable, la transplantation fécale permettrait d’améliorer des troubles neurologiques tels que l’autisme. Explications sur ces traitements de demain.
Le cerveau aux commandes en haut, le système digestif au service de l’appétit en bas : rien ne laissait présager que ces organes sont en constante communication, s’influençant l’un et l’autre. Et pourtant, en 2004, une équipe japonaise a montré pour la première fois que la flore intestinale a un effet sur la réponse au stress, et donc sur le système nerveux. Plus précisément, ces chercheurs ont découvert que la sécrétion par l’hypophyse* de l’hormone adrénocorticotrope*, qui permet la régulation de l’hormone du stress, est beaucoup plus importante chez des souris ne possédant pas de bactéries [1]. S’en sont suivies de nombreuses études cherchant à mieux comprendre l’effet mutuel de ces organes sur leurs bons fonctionnements respectifs, mais aussi le rôle du système digestif dans les pathologies neurologiques. Au fur et à mesure que les mystères du système digestif sont dévoilés, de nouvelles méthodes pour traiter les maladies neurologiques et psychiatriques sont mises à l’essai.
De la vie dans le système digestif
Le rôle premier du système digestif est la digestion, soit la transformation des aliments en nutriments absorbables. Cependant, au-delà d’un simple tube rempli de sucs*, l’intestin est colonisé par des milliards de microorganismes, composés non seulement de champignons et de levures, mais surtout de bactéries : ces êtres vivants unicellulairesseraient au nombre de 100 trillions dans le système digestif, pesant de 1,5 à 2 kg dans l’intestin. Cet écosystème interne a été nommé « microbiote », mot qui désigne la flore intestinale, et son empreinte génétique est appelée « microbiome ». Bien que les espèces bactériennes présentes dans un intestin sain soient généralement les mêmes pour tous, le microbiome de chaque individu est unique, à l’image des empreintes digitales [2].
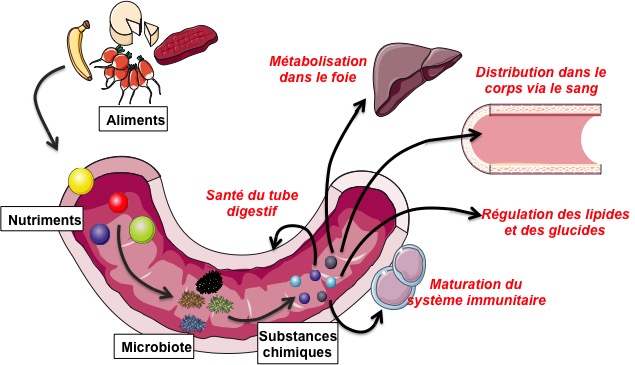
La santé du tube digestif peut varier en fonction du microbiote et de l’interaction de ce dernier avec les nutriments. En effet, le microbiote est en première ligne lorsque la nourriture ingurgitée arrive dans l’intestin. Selon les aliments ingérés, les bactéries se serviront des nutriments pour produire des substances chimiques qui auront ensuite un effet sur l’organisme (voir la figure 1). Par exemple, le catabolisme* des protéines dans le tube digestif engendre la création d’amines*. Combinées à certains composés tels que l’oxyde nitrique, ces amines peuvent créer des composés génotoxiques*, les composés N-nitroso, qui eux peuvent mener à des cancers gastro-intestinaux chez l’humain [3]. Les précurseurs de ces composés N-nitroso se trouvant en quantité dans la viande rouge, le lien entre la consommation de celle-ci et l’apparition de cancer a été examiné. Une étude d’envergure menée aux États-Unis par les National Institutes of Health (NIH) sur un demi-million d’individus a mis en évidence que la consommation plus importante de viande rouge augmenterait le risque de décès par cancer de 30 % [4]. Ainsi, chaque régime alimentaire a son effet sur le microbiote, et donc sur l’action que ce dernier aura sur le système digestif et la santé [5]. Néanmoins, l’influence du microbiote ne se limite pas au tube digestif : elle s’étend jusqu’au système nerveux.
L’effet du microbiote sur l’organisme
Source : Hélène Jamann
Un ménage à trois
L’axe intestin-cerveau est une communication longue distance, avec deux voies principales : une voie nerveuse directe, et une voie indirecte qui utilise le système immunitaire comme messager. La voie directe, plus rapide, relie les deux organes via un nerf, le nerf vague, qui reçoit et transmet des informations par la paroi du tube intestinal [6]. Les informations qui se dirigent vers le cerveau sont d’abord sécrétées sous forme de substances chimiques par l’intestin, puis transformées en signaux électriques qui utilisent le nerf vague pour transmettre leurs messages. Tel un tunnel, le nerf vague fait donc transiter à grande vitesse les informations entre l’intestin et le cerveau, comme celles concernant la faim et la satiété. Le tube digestif peut aussi influencer le système nerveux de manière indirecte par son effet sur le système immunitaire : en se collant à la paroi digestive, les cellules immunitaires immatures entrent en contact avec le produit des bactéries (voir la figure 2). En fonction de ces bactéries, les cellules immunitaires vont devenir matures et acquérir des fonctions spécifiques. Par exemple, certaines bactéries favorisent la production de lymphocytesTh17*, impliqués notamment dans les processus inflammatoires. Arrivés au cerveau, ces lymphocytes jouent un rôle dans la physiopathologie de la sclérose en plaques, une maladie neuroinflammatoire du système nerveux central [7]. Toutefois, une récente étude allemande a montré que l’ajout de fibres non fermentescibles* au régime alimentaire des souris favorisait la maturation des lymphocytes Th2* au contact de l’intestin [8]. Ces cellules immunitaires régulatrices apparaîtraient en plus grand nombre quand le système digestif est colonisé par d’autres bactéries, ce qui est le cas grâce à une diète riche en fibres non fermentescibles. Ainsi, les lymphocytes Th2 ayant un effet bénéfique sur la sclérose en plaques, un régime riche en fibres non fermentescibles, comme le végétarisme, serait un moyen de prévention envisageable pour cette maladie [9].
Axe intestin-cerveau
Source : Hélène Jamann
Avec ces moyens de communication, l’intestin peut envoyer dans l’organisme des cellules immunitaires spécialisées. Tels de petits soldats chargés d’une mission, ces cellules immunitaires vont sur le terrain, le cerveau, et effectuent leurs tâches. À l’inverse, le cerveau peut lui aussi influer sur ces cellules. D’un camp à l’autre, les cellules immunitaires sont les messagers de ces organes.
Un miroir des maux du cerveau
Ce dialogue nécessaire entre le système digestif et le cerveau permet à l’organisme de s’adapter à son environnement et à son alimentation, mais ses répercussions ne s’arrêtent pas aux fonctions biologiques de base. Le système digestif peut aussi être le reflet de dysfonctions cérébrales, voire causer ou aggraver des pathologies neurologiques.
De nombreuses études ont mis en lumière l’altération du microbiote, soit des bactéries présentes, plus nombreuses ou absentes, chez des patients atteints de diverses maladies : maladie auto-immune (sclérose en plaques), neurodégénératives (Alzheimer, Parkinson), neurodéveloppementale (autisme) et trouble psychiatrique (dépression)[10]. Cette altération du microbiote est différente d’une pathologie à l’autre. Dans l’une, un certain type de bactéries est plus abondant tandis qu’ailleurs, d’autres bactéries sont moins présentes. Ainsi, chaque pathologie est associée à un manque ou à une augmentation d’une ou de plusieurs bactéries particulières. Ces changements, dont la cause reste à trouver, montrent l’importance du rôle que jouent les bactéries dans la santé neurologique et mentale.
À ce jour, les différences dans le microbiote de personnes malades et en santé demeurent un mystère : sont-elles d’ordre génétique, dues à l’alimentation ou encore liées à autre chose ? Malgré cela, des études récentes ont révélé la façon dont le microbiote des personnes atteintes de maladies neurologiques peut influencer de manière négative ces pathologies. Actuellement, des thérapies visant à rétablir un microbiote sain sont à l’essai, afin d’évaluer si elles pourraient améliorer ou prévenir ces maladies. Ainsi, grâce à la découverte de ces dysfonctions intestinales, plusieurs équipes scientifiques et médicales étudient comment empêcher des bactéries défavorables de se développer chez des patients atteints de maladies neurologiques ou psychiatriques.
Un cerveau en galère
Différentes approches visant à modifier le microbiote des patients ont peu à peu vu le jour. La nourriture étant elle-même un facteur modulant le microbiote, un changement de régime alimentaire des patients serait une solution peu invasive et peu coûteuse. À titre d’exemple, une consommation abusive de nourriture riche en sucre et en gras serait corrélée à un risque plus élevé de dépression, alors qu’une alimentation saine diminuerait les chances d’entrer en dépression[11]. Autre exemple de l’effet de l’alimentation sur les pathologies nerveuses : les patients atteints d’épilepsie réfractaire, c’est-à-dire qui ne répond pas aux traitements médicamenteux actuels, ont moins de crises d’épilepsie… en mangeant gras ! Ce régime particulier se nomme la « diète cétogène » ; il consiste à réduire considérablement la consommation de tous les types de sucre et à augmenter celle des matières grasses. Proposé depuis un siècle aux enfants atteints de cette maladie, ce régime alimentaire a récemment fait ses preuves auprès du corps médical[12]. Cependant, le rôle du microbiote dans ce cas précis n’a été étudié qu’en 2018 par une équipe américaine. En mettant des souris épileptiques sous régime cétogène, les chercheurs ont observé que les souris sans bactéries ne guérissaient pas, ce qui laisse penser que les bactéries sont indispensables à l’effet bénéfique de ce régime[13]. Cette étude ouvre ainsi la possibilité de l’appliquer à d’autres maladies neurologiques, comme l’Alzheimer, ou bien aux troubles autistiques[14].
Au-delà de l’effet de l’assiette sur les maladies neurologiques, une autre manière d’influer sur le microbiote est l’utilisation de prébiotiques ou de probiotiques*. Ces suppléments alimentaires permettraient de favoriser le développement d’un microbiote sain. Dans une étude iranienne menée en 2017, des patients atteints de sclérose en plaques ont ingéré des probiotiques pendant 12 semaines. À la fin de cette étude, les patients ayant pris les probiotiques ont constaté une amélioration de leurs capacités physiques et de leur état mental, ainsi qu’une diminution des marqueurs d’inflammation, de résistance à l’insuline et de cholestérol[15].
De manière plus invasive, la transplantation fécale d’un sujet sain à un patient permet d’altérer plus abruptement le microbiote de l’hôte. Cette procédure consiste en premier lieu à diminuer le microbiote du patient grâce à une antibiothérapie*, puis à lui transférer des fèces d’une personne saine en une seule fois ou à répétition pendant une certaine période. Dans une étude américaine de 2017, cette technique a été mise en œuvre sur des enfants présentant des troubles du spectre de l’autisme et des troubles gastro-intestinaux, qui sont souvent associés. Dans le cadre d’une transplantation durant de sept à huit semaines, le microbiote des participants a partiellement été remplacé par celui des donneurs, ce qui a permis de réduire de 80 % leurs troubles gastro-intestinaux ainsi que d’améliorer leurs symptômes comportementaux[16]. Ces nouvelles approches thérapeutiques émergent dans les études cliniques et proposent des traitements prometteurs.
Parce que sa connaissance est récente et en raison des multiples applications qui peuvent en découler, le microbiome et son effet sur le système nerveux sont des sujets chauds dans les neurosciences. Dans un futur plus ou moins lointain, la consommation d’un simple yogourt bourré de prébiotiques ou de probiotiques permettra-t-elle à un patient souffrant de Parkinson de diminuer ses symptômes ? L’émergence des études sur les effets de l’alimentation ou des suppléments alimentaires sur ces pathologies promet encore de belles découvertes : avis aux chercheurs intéressés !
Lexique
Antibiothérapie : traitement constitué d’antibiotiques administré dans le but de détruire ou de diminuer le nombre de bactéries.
Amine : composé organique de l’ammoniac.
Catabolisme : ensemble des réactions de dégradation moléculaire d’un organisme.
Génotoxique : qui provoque des lésions dans l’ADN, menant potentiellement à des mutations génétiques. Par exemple, les rayons ultraviolets sont génotoxiques et peuvent causer des cancers de la peau.
Fibre non fermentescible : qui ne peut pas être digérée ni dégradée par les bactéries, comme dans les algues séchées et les légumineuses.
Hormone adrénocorticotrope : hormone qui stimule la glande corticosurrénale afin de provoquer dans le corps une réponse de stress.
Hypophyse : glande de la taille d’un pois située à la base du cerveau et qui synthétise de nombreuses hormones, dont l’ocytocine et l’endorphine.
Lymphocyte Th17 : cellule du système immunitaire qui attaque le système nerveux central en sclérose en plaques.
Lymphocyte Th2 : cellule du système immunitaire qui régule les lymphocytes Th17.
Prébiotique : substance non vivante permettant un développement sain de la flore intestinale.
Probiotique : microorganisme vivant favorisant un développement sain de la flore intestinale.
Suc : produit sécrété par des organes, dans ce cas-ci par l’estomac, le foie et le pancréas (sucs digestifs).
Références
[1] Sudo, N., Chida, Y., Aiba, Y., Sonoda, J., Oyama, N., Yu, X. N., … Koga, Y. (2004). Postnatal microbial colonization programs the hypothalamic–pituitary–adrenal system for stress response in mice. Journal of Physiology, 558(Pt 1), 263-275. doi : 10.1113/jphysiol.2004.063388
[2] Perlmutter, D. D. (2016). L’intestin au secours du cerveau. Paris, France : Marabout.
[3] Gentile, C. L. et Weir, T. L. (2018). The gut microbiota at the intersection of diet and human health. Science, 362(6416), 776-780. doi : 10.1126/science.aau5812
[4] Sinha, R., Cross, A. J., Graubard, B. I., Leitzmann, M. F. et Schatzkin, A. (2009). Meat intake and mortality: A prospective study of over half a million people. Archives of Internal Medecine, 169(6), 562-571. doi : 10.1001/archinternmed.2009.6
[5] Gentile et Weir, op. cit.
[6] Martin, C. R., Osadchiy, V., Kalani, A. et Mayer, E. A. (2018). The brain-gut-microbiome axis. Cellular and Molecular Gastroenterology and Hepatology, 6(2), 133-148. doi : 10.1016/j.jcmgh.2018.04.003
[7] Fung, T. C., Olson, C. A. et Hsiao, E. Y. (2017). Interactions between the microbiota, immune and nervous systems in health and disease. Nature Neuroscience, 20(2), 145-155. doi : 10.1038/nn.4476
[8] Berer, K., Martinez, I., Walker, A., Kunkel, B., Schmitt-Kopplin, P., Walter, J. et Krishnamoorthy, G. (2018). Dietary non-fermentable fiber prevents autoimmune neurological disease by changing gut metabolic and immune status. Scientific Reports, 8(1), 10431. doi : 10.1038/s41598-018-28839-3
[9] Ibid.
[10] Fung et al., op. cit.
[11] Dash, S., Clarke, G., Berk, M. et Jacka, F. N. (2015). The gut microbiome and diet in psychiatry: Focus on depression. Current Opinion in Psychiatry, 28(1), 1-6. doi : 10.1097/yco.0000000000000117
[12] Hampton, T. (2018). Gut microbes may account for the anti-seizure effects of the ketogenic diet. Journal of the American Medical Association, 320(13), 1307. doi : 10.1001/jama.2017.12865
[13] Olson, C. A., Vuong, H. E., Yano, J. M., Liang, Q. Y., Nusbaum, D. J. et Hsiao, E. Y. (2018). The gut microbiota mediates the anti-seizure effects of the ketogenic diet. Cell, 174(2), 497. doi : 10.1016/j.cell.2018.06.051
[14] Hampton, op. cit.
[15] Kouchaki, E., Tamtaji, O. R., Salami, M., Bahmani, F., Daneshvar Kakhaki, R., Akbari, E., … Asemi, Z. (2017). Clinical and metabolic response to probiotic supplementation in patients with multiple sclerosis: A randomized, double-blind, placebo-controlled trial. Clinical Nutrition, 36(5), 1245-1249. doi : 10.1016/j.clnu.2016.08.015
[16] Kang, D. W., Adams, J. B., Gregory, A. C., Borody, T., Chittick, L., Fasano, A., … Krajmalnik-Brown, R. (2017). Microbiota Transfer Therapy alters gut ecosystem and improves gastrointestinal and autism symptoms: An open-label study. Microbiome, 5(1), 10. doi : 10.1186/s40168-016-0225-7